Vous êtes
Sélectionnez votre pays
Cartographie des risques en obstétrique
Le management des risques représente un enjeu majeur pour Sham. C’est pourquoi les experts du Conseil Médical ont décidé de présenter un sujet essentiel du domaine de la santé, l’obstétrique, à travers une cartographie des risques.
Données issues des cartographies des risques en obstétrique
Notre équipe de consultants experts a été amenée à réaliser à plusieurs reprises des missions d’accompagnement auprès de professionnels du secteur naissance en établissements de santé afin d’établir une cartographie des risques du parcours de prise en charge en obstétrique.
Une analyse par approche processus
Les établissements de santé y sont désormais coutumiers. Quelle que soit la nature de l’activité réalisée, elle peut être détaillée et analysée selon une approche processus. Cette vision qualiticienne des choses est souvent utilisée dans une perspective d’analyse et d’amélioration des pratiques. C’est cette approche qui a été utilisée pour dresser un état des lieux des risques que peuvent présenter les diverses situations de prise en charge en obstétrique.
Cet exercice nécessite de distinguer les grandes étapes de l’activité dans un esprit de synthèse tout en prenant en compte les particularités liées à la diversité des situations constatées. Classiquement, on part d’un schéma général décomposé selon les étapes suivantes :

Ce découpage sert alors de base au travail d’analyse consistant à décrire en détail chacune des étapes. Cette tâche qui peut sembler fastidieuse demeure malgré tout indispensable pour déterminer les risques liés à chaque étape. Elles sont elles-mêmes décomposées en sous-étapes dont la description, par rapport à leurs finalités et à leurs facteurs de réussite nous indiquent avec précision les points critiques d’où découleront les risques prioritaires.
À la lecture de l’état des lieux produit, on constate qu’il existe des risques couvrant tout ou partie des phases du parcours patient.
Voici les plus caractéristiques :
- Effectifs inadaptés / insuffisants / absents
- Défaut de formation du personnel
- Dispositifs et équipements médicaux inadaptés / non fonctionnels
- Indisponibilité du dossier H24 (dossier égaré, problème informatique)
- Erreur relevant de l’identitovigilance (mère et nouveau-né) telle que l’hypoglycémie du nouveau-né,
- Problèmes d’interfaces (entre les professionnels, les équipes, les établissements)
- Défauts de communication et d’information de la patiente et des accompagnants
- Calcul du risque de trisomie 21
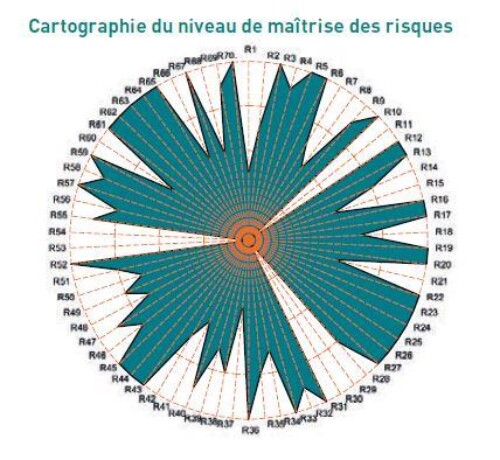
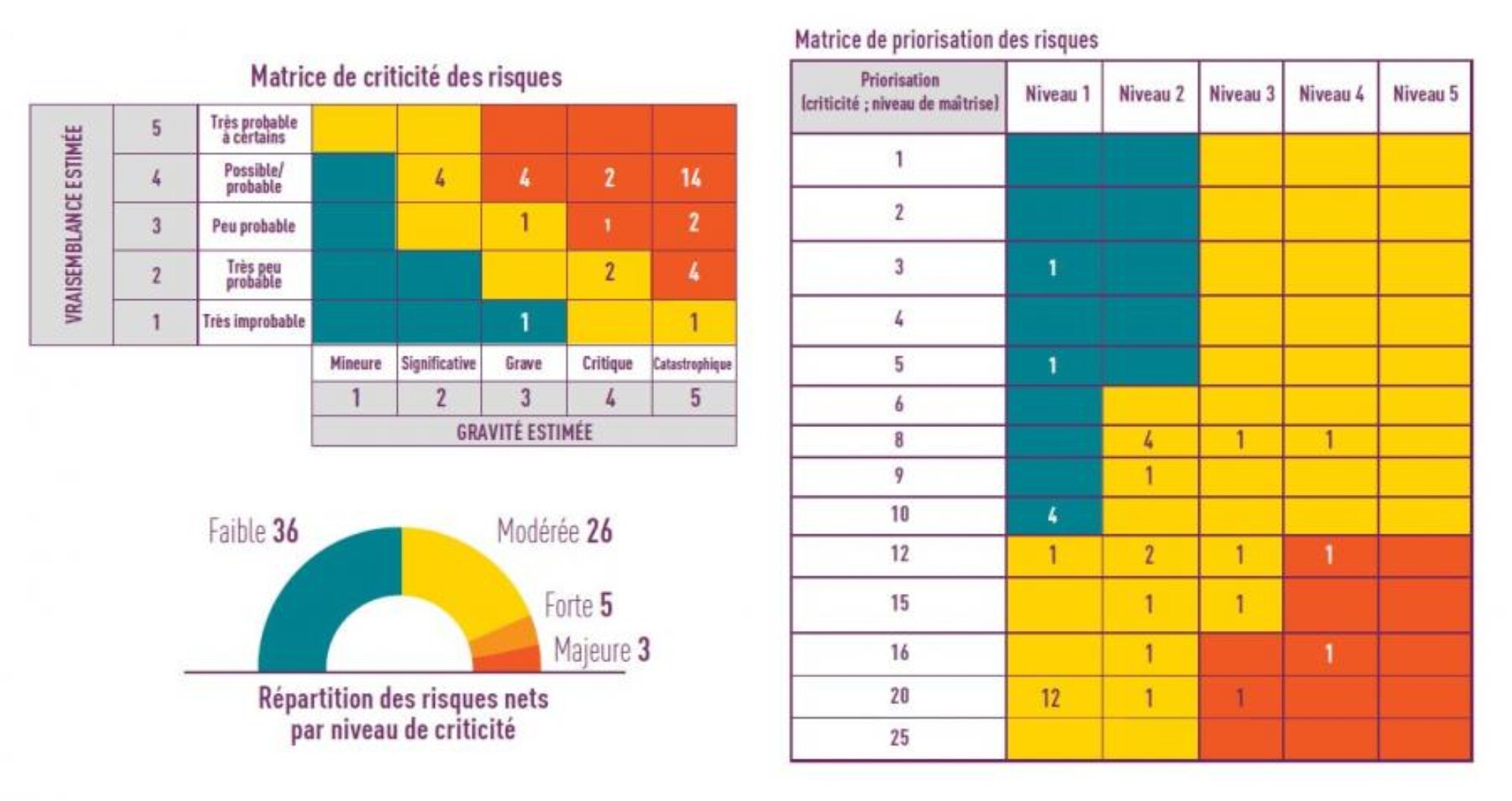
Chacun des risques identifiés fait l’objet d’une évaluation de sa criticité. Pour cela il faut alors prendre en compte des échelles de cotation en termes de gravité (lié à l’impact), de probabilité de survenue, de niveau de maîtrise (dispositifs en place). Pour mener ce travail d’estimation de la criticité, les méthodes employées utilisent des échelles proposant différents niveaux (allant de 1 à 3 et parfois jusqu’à 10).
Cette étape de quantification des risques permet d’aboutir à des représentations graphiques pouvant s’illustrer comme les exemples ci-dessous :
Les plans d’actions élaborés à l’issue de ces travaux de cartographies des risques
Chaque cartographie des risques étant spécifique (par rapport à un environnement, à des pratiques, aux équipes, …), il n’est pas possible de présenter un plan d’action uniforme. Il est par contre intéressant, à partir d’extractions des différents plans élaborés, de mettre en lumière certaines actions significatives. En voici la liste :
- Formation de l’ensemble des professionnels aux applicatifs métiers utilisés
- Organiser la désignation d’un médecin anesthésiste référent et formaliser sa fonction
- Renforcer l’harmonisation des pratiques
- Formation de l’ensemble du personnel à la réanimation pédiatrique
- Élaboration d’une procédure commune SAU/Obstétrique sur l’accueil et l’orientation des patientes se présentant la nuit aux urgences
- Formalisation des procédures de gestion du matériel dans l’unité
- Mise en place d’un tutorat des nouveaux personnels
- Formalisation d’un protocole de prise en charge de l’ictère (photothérapie)
- Mise en place systématique de CREX et RMM pour les événements indésirables graves
- Création d’un classeur et d’un répertoire simplifié des protocoles les plus importants
- Organisation de staffs hebdomadaires et de briefings / débriefings quotidiens dans le service
Un axe de travail qui devrait systématiquement être intégré au plan d’actions est celui de la gestion du facteur humain en équipe autour de l’accouchement. La prise en charge des parturientes est avant tout un travail d’équipe. Cette équipe est composée de différents métiers, sages-femmes, obstétriciens, pédiatres, anesthésistes, infirmières, aides-soignants, secrétaires, et a besoin de bien se coordonner si elle veut être efficace.
S’attaquer au facteur humain sous-entend un travail de fond sur différentes problématiques pouvant nuire à la fiabilité collective. Chaque individu commet des erreurs et est soumis à des facteurs de perturbation rendant la survenue d’erreurs encore plus propice.

On peut par exemple citer la prise en compte du phénomène de persévération, communément appelé l’effet tunnel. Lors d’un stress intense, les professionnels peuvent ne pas réagir à des alarmes ou ne plus voir une information cruciale pourtant affichée sous leurs yeux, ce qui peut constituer un risque pendant un accouchement. La neuro-ergonomie est l’un des axes de recherche permettant d’aider à éviter ce genre d’erreurs.
Il s’agit de comprendre pourquoi le cerveau a du mal à traiter l’information, à manquer des alarmes, des informations cruciales et persister dans de mauvaises décisions alors que toutes les informations sont disponibles.
En cas de survenue d’une complication maternelle aiguë en pré-, per- ou post-partum, la concertation pluridisciplinaire de l’équipe en charge de la patiente permet d’enrichir la réflexion et protège de la focalisation sur une étiologie erronée, ce fameux phénomène de persévération.
Issu d’un témoignage réel d’une sage-femme observant lors d’un accouchement un obstétricien s’obstinant pendant de longues minutes à vouloir appliquer une technique d’extraction de l’enfant sans prendre en compte tous les signes montrant clairement la dégradation rapide et dangereuse de la situation. Malgré des avertissements répétés à haute voix « ça ne marchera pas, il faut changer de technique » et les différents signaux d’alerte, ce praticien n’entend plus, enfermé dans son tunnel et reste campé sur son objectif, persuadé qu’il s’agit là de la meilleure façon de faire. Il aura fallu que la sage-femme agrippe l’obstétricien par les épaules afin de l’écarter de sa position pour qu’enfin il prenne conscience de la situation et laisse sa place à un autre intervenant.
Cela ne fait pas de lui un mauvais praticien. Mais ça montre bien que face au stress, notre mode de raisonnement est fortement perturbé et peut nous induire à faire de mauvais choix.
Au final l’enfant est né sans aucun préjudice particulier. L’obstétricien et la sage-femme se sont-ils fâchés ? Bien au contraire le praticien l’a même remerciée pour son geste et sa bonne réactivité. Tous les deux font partie d’une équipe où ce sujet a été travaillé collectivement. Chacun des membres a pris conscience, notamment au cours de séances de CRM santé que lorsqu’une situation d’urgence se présente, les opérateurs directement impliqués peuvent subir ce phénomène de persévération. Il incombe alors aux équipiers, moins impactés par le stress, d’être en mesure d’identifier ce phénomène et d’écarter alors, en toute bienveillance, et surtout par souci de sécurité, le ou les collègues concernés.
Après cet évènement, un débriefing d’équipe montrera tout l’intérêt d’avoir anticipé collectivement la survenue de ce genre de situation.
En synthèse
Une cartographie représente un travail rigoureux, pragmatique et conséquent mais elle permet de dresser une étude objective de l’ensemble des risques et des mesures préventives à mettre en place pour fiabiliser les pratiques et les organisations.
Bien que réalisée en comité restreint (groupe de travail pluri-professionnel représentatif), elle permet de dégager des axes d’amélioration concrets. Les actions qui en découlent doivent naturellement s’intégrer au sein du programme qualité de l’établissement et faire l’objet d’un suivi rigoureux dans leur mise en place ainsi qu’une communication auprès de l’ensemble des acteurs concernés.
Les éléments retenus par Relyens dans la cartographies des risques en obstétrique
- Locaux d’accueil inadaptés (configuration des lieux, surface, signalétique, circuit)
- Défauts de procédure (absente, obsolète, non connue, non appliquée)
- Patiente non observante
- Dossier incomplet
- Défaut d’évaluation pluri professionnelle des facteurs de risques
- Défaut de communication en amont (ville-hôpital)
- Défaut d’information par :
- Absence de cadrage institutionnel
- Absence d’harmonisation des pratiques (telle que la pratique dite de mise « peau à peau » post accouchement)
- Absence de support
- Information partielle
- Défaut de traçabilité de l’information / Absence de supports
- Personnel non formé / non sensibilisé
- Défaut de confidentialité
- Défaut / erreur de diagnostic
- Erreur d’identitovigilance
- Défaillance matérielle / défaut de maintenance des équipements
- Retard dans la prise en charge
- Défaut d’orientation de la parturiente
- Prise en charge inadaptée
- Défaut de coordination entre les équipes
- Salle d’examen / d’échographie (problèmes liés à la vétusté de l’échographe durant un diagnostic) / d’accouchement non disponible
- Absence de salles de pré-travail dédiées
- Protocoles de prise en charge inaccessibles, méconnus ou inappliqués
- Indisponibilité de l’obstétricien et spécialistes si nécessaire
- Moyens de communication non fonctionnels
- Indisponibilité du laboratoire / résultats tardifs
- Non prise en compte du projet de naissance
- indisponibilité de place en maternité de niveau supérieur
- Défaillance du réseau de périnatalogie
- Défaut de coordination des équipes en interface (urgences, maternité, anesthésie, bloc)
- Retard de disponibilité du bloc opératoire et de son équipe
- Salle de césarienne non contiguë aux salles de naissance
- Pédiatre non disponible 24h/24h dans toutes les étapes de la prise en charge
- Défaut d’évaluation et/ou de traçabilité des pertes sanguines
- Défaut d’identification et de réaction face à un phénomène de persévération
- Retard dans la prise en compte d’une situation d’aggravation clinique
- Absence de procédure d’urgence / personnel non formé / défaut de réactivité
- Indisponibilité de matériel, équipement, de salle dédiée
- Risque anesthésique
- Risques chirurgicaux (lésion autres organes)
- Risque traumatique pour l’enfant
- Absence de formation des sages-femmes, obstétriciens,
- anesthésiste à la réanimation pédiatrique
- Rédaction peu rigoureuse du compte-rendu obstétricale
- Permanence de soins non assurée par le service après sortie
- Absence ou défaut de réseau d’intervenants sur chaque problématique et orientation ciblée
- Défaut de prise en charge du risque hémorragique
- Défaut de surveillance post-transfusionnel
- Défaut d’appréciation de signes infectieux
- Prise en charge inadaptée de la douleur
- Défaut de traçabilité dans le dossier
- Défaut de surveillance par les professionnels
- Défaillance du matériel de surveillance (risque fortement réduit grâce à l’analyse du segment ST permise par l’éléctrocardiogramme foetal STAN)
- Indisponibilité d’un lit / chambre
Si ce contenu vous a plu, les experts médicaux et de gestion des risques de la santé Sham ont également dédié un article aux Recommandations Sham sur la prise en charge obstétrique.